
Dilemma’s bij prostaatkanker
Is het zinvol om je te laten screenen op prostaatkanker of zorgen deze tests nog te vaak voor onnodige behandelingen, complicaties en angst?
De controverse rond prostaatkanker laaide de voorbije maanden weer op. Een ludieke actie met een reuzenprostaat die mannen vanaf 50 opriep zich te laten screenen, schoot bij sommigen in het verkeerde keelgat. Maar waar staat de wetenschap vandaag en wat is de juiste keuze?
Is preventief screenen zinvol en voor wie?
Uroloog dr. Tibaut Debacker, ZNA Middelheim: “Dat is een individuele keuze die elke man, op basis van goede informatie en gesprekken met zijn arts(en) en omgeving, moet maken. De website dekeuzemaken.be kan daarbij helpen. Vroege screening heeft als voordeel dat de ziekte in een vroeg stadium minder agressief kan worden behandeld. Prostaatkanker geeft in een vroeg stadium ook geen klachten. Maar er zijn ook belangrijke nadelen. Zo is er een risico op overbehandeling en kans op neveneffecten zoals incontinentie, erectiestoornissen... In heel wat gevallen is prostaatkanker een soort chronische ziekte, die erg traag evolueert en jarenlang onder controle kan blijven zonder behandeling. Bij mannen ouder dan 80 is screenen niet nodig.”
Bij families waar prostaatkanker vaak voorkomt, is screenen vanaf 45-50 nuttig.
Een preventieve PSA-test kost ongeveer 15 euro en wordt vandaag niet langer terugbetaald. “Bij mensen met een verhoogd genetisch risico raden we een screening vanaf 45-50 jaar wel aan. Het gaat om mannen van wie een familielid in de eerste graad prostaatkanker of (familiale) borstkanker heeft, of families waar de ziekte vaak voorkomt. Ook mannen van Afrikaanse origine zijn meer genetisch belast.”
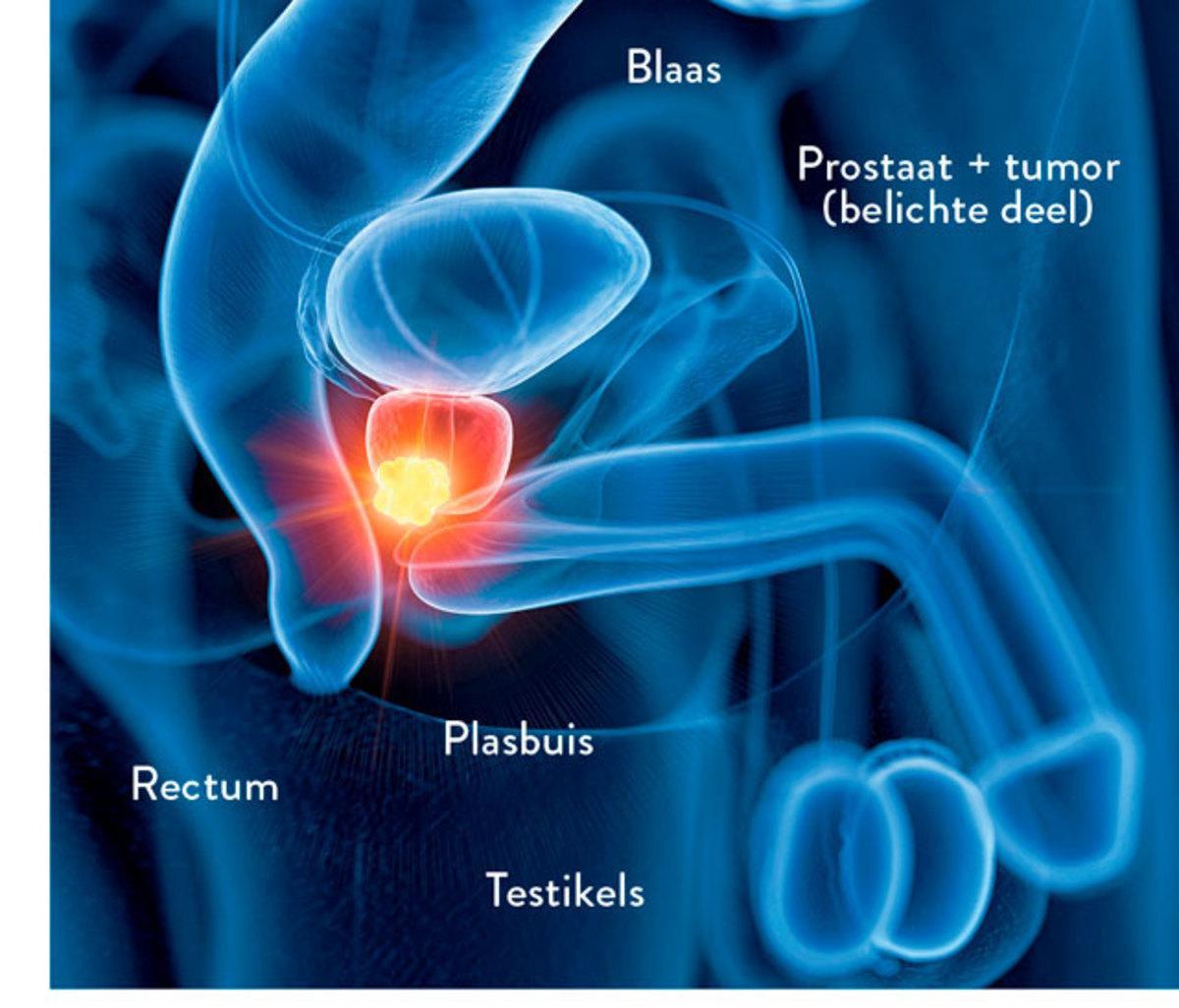
Hoe gebeurt een prostaatkankeropsporing?
“Prostaatkanker opsporen doe je door de PSA-waarde in het bloed te bepalen, in combinatie met een rectaal onderzoek”, verduidelijkt dr. Tibaut Debacker. “PSA staat voor Prostaat Specifiek Antigen, een eiwit dat door de prostaat wordt aangemaakt. Maar eigenlijk is dit geen goede merker, want er zijn tal van factoren die je PSA-waarde kunnen beïnvloeden. Om deze PSA-meting betrouwbaarder te maken, gebruiken wij enkele trucjes. Zo bekijken we de PSA-evolutie in de tijd en checken we de PSA-densiteit. Bij mannen met een grotere prostaat is een hogere PSA-waarde aanvaardbaar en moet die waarde anders worden gelezen dan bij een kleinere prostaat. Bovendien kan de PSA om allerlei redenen vals verhoogd zijn, bijvoorbeeld door rectale manipulatie, fervent fietsen, een (a)symptomatische ontsteking,...”
“Minstens even belangrijk is daarom het rectaal onderzoek, waarbij we nagaan of de prostaat een harde knobbel bevat. Dat is vaak veel verdachter. Een man met een lage PSA en een harde knobbel kan soms een zeer agressieve kanker hebben. Het prostaatkankerweefsel kan immers de mogelijkheid hebben verloren om nog PSA te produceren.”
De laatste jaren wordt steeds vaker gebruik gemaakt van een MRI-scan om te bepalen of een biopsie (weefselonderzoek) van de prostaat nodig is. “Dankzij deze scan kan een derde van de biopsies worden vermeden en hebben we tegelijk de mogelijkheid om gerichter biopsies uit te voeren, waardoor er minder aanvullende biopsies nodig zijn. Dat is belangrijk, want een biopsie leidt bij sommige mannen ook tot complicaties. De uiteindelijke diagnose gebeurt op basis van het biopsieonderzoek, waarbij het kankerweefsel een score meekrijgt – de Gleason-score – die het stadium van de tumor aangeeft.”
Welke behandelopties zijn er en is behandelen wel altijd nodig?
In het verleden werd elke prostaatkanker behandeld, met overbehandeling tot gevolg. Sommige mannen werden daardoor onnodig blootgesteld aan de toxiciteit van de therapie. “Vandaag gaan we ervan uit dat elke prostaatkanker moet worden gevonden, maar daarom niet behandeld”, stelt dr. Tibaut Debacker. “De beslissing gebeurt in overleg met de patiënt. Als een nietuitgezaaide kanker wordt vastgesteld, maken we een persoonlijk risicoprofiel op. Dat omvat zowel de klinische resultaten – rectaal onderzoek, PSA-waarde en Gleason-score – als de levensverwachting. Op basis daarvan, wordt een patiënt dan ingedeeld in de laag-, intermediair- of hoogrisicogroep.”
De meeste mannen in de laagrisicogroep evolueren de volgende jaren weinig. Een actieve opvolging volstaat. “Met die boodschap hebben sommige mannen het psychologisch lastig, omdat het woord kanker is gevallen en er niets wordt ondernomen. Daarom probeer ik mannen al op dat mogelijke scenario voor te bereiden, nog voor de MRI plaatsvindt. Een groot deel zal nooit een behandeling nodig hebben. Bij 30% evolueert de tumor uiteindelijk wel, maar kan een behandeling heel lang worden uitgesteld.”
Bij de intermediaire groep wordt een actieve behandeling wel aangeraden. Het kan daarbij gaan om chirurgie – een totale prostaatverwijdering -, radiotherapie of soms ook actieve bewaking. “Bij de hoogrisicogroep heeft een deel al minuscule uitzaaiingen en moeten vaak behandelingen zoals bestraling en hormoontherapie worden gecombineerd. Bij mannen met een geschatte levensverwachting van minder dan 10 jaar, kiezen we meestal voor watchfull waiting, waarbij we enkel optreden als de kanker voor klachten zorgt.”
“Voor veel mannen is prostaatkanker als een marathon, omdat de ziekte vaak jarenlang aanwezig blijft. Pas na 15 jaar spreken we van een echte genezing. Die lange periode strookt natuurlijk niet met het beeld dat de media ophangen, door in te zoomen op de spectaculaire gevallen, waarbij prostaatkanker snel evolueert en fataal afloopt. Dat zijn uitzonderingen!”
“Het grote probleem is dat we nog steeds niet over goede biomerkers beschikken om te bepalen of het om een agressieve of een ‘brave’ prostaatkanker gaat. Er lopen studies om de genen van prostaattumoren te ontrafelen, zodat we in de toekomst beter kunnen beslissen welk type een vroege behandeling vereist.”
Welke risico’s of nadelen zijn er verbonden aan de huidige behandelingen?
“De belangrijkste risico’s van een totale verwijdering van de prostaat zijn inspanningsgebonden urineverlies en erectiestoornissen”, weet dr. Tibaut Debacker. “Bij de meeste mannen verdwijnt dat urineverlies na verloop van tijd, via intensieve kinesitherapie. Erectiestoornissen komen vaker voor. Er bestaan wel wat oplossingen, maar die gelden lang niet voor iedereen. Radiotherapie geeft weinig acute problemen. Zelden zwelt de prostaat op met een acute blokkering tot gevolg. De erecties blijven wel, maar kunnen snel minder sterk worden. Een klein aantal mannen krijgt later last van radiocystitis, wat incontinentieklachten geeft.” Wie hormonale therapie krijgt, kan dezelfde klachten ervaren als een vrouw in de menopauze: opvliegers, stemmingswisselingen, verminderde spiermassa, osteoporose, gewichtstoename... Ook na het stoppen van de hormoontherapie kunnen deze effecten nog jaren doorwerken.
De diagnose prostaatkanker krijgen maar geen behandeling, valt sommige mannen psychologisch zwaar.
Hoe belangrijk is het om de partner hierbij te betrekken?
“Dat is een must”, meent dr. Tibaut Debacker. “Wanneer iemand voor het eerst verneemt dat hij kanker heeft, hoort hij meestal niet meer de rest van het verhaal. Een extra luisterend oor is dan geen overbodige luxe. Ook over de beslissing om te behandelen moeten beide partners uitgebreid met elkaar en de arts kunnen praten. Daar mogen de man en zijn partner gerust de tijd voor nemen, want bij prostaatkanker is er zeker geen paniekvoetbal nodig. Seksueel kan er na een operatie, radiotherapie of tijdens een hormoontherapie veel veranderen. Dat moet vooraf goed worden besproken. Voor de ene man is het wegvallen van een erectie geen probleem, voor de andere is dit van levensbelang. Een operatie brengt ook infertiliteit met zich mee. Ook radiotherapie en hormoontherapie hebben een impact hierop, wat belangrijk is bij een kinderwens.”
Met dank aan Prof. Dr. Louis Denis, directeur patiëntengroep Wij Ook. www.wijook.be
Hulp bij het nemen van een beslissing dekeuzemaken.be
Kankerregister noteert opnieuw meer diagnoses
Na een jarenlange daling tussen 2004 en 2014, tekent zich de laatste jaren opnieuw een lichte toename van het aantal prostaatkankerdiagnoses af. Tussen 2014 en 2017 steeg het aantal diagnoses met 4,7%, zo meldt de Stichting Kankerregister. De vergrijzing van de bevolking werd al uit die cijfers weggehaald. “Wellicht is de stijging toe te schrijven aan de verbeterde diagnosetechnieken. De verfijning van de opsporingsmethoden door het gebruik van MRI en meer gerichte biopsies, hebben meer diagnoses opgeleverd”, verduidelijkt dr. Liesbeth Van Eycken van de Stichting Kankerregister. Betekent dit dan dat het risico op prostaatkanker is vergroot? “Ik betwijfel sterk of er vandaag een hoger risico bestaat op prostaatkanker. De meeste prostaattumoren groeien erg traag. We hebben ook geen aanwijzingen dat er nu meer tumoren in latere stadia worden aangetroffen.”
Fout opgemerkt of meer nieuws? Meld het hier