Europese primeur UZ Brussel met nieuwe experimentele behandeling voor type-1 diabetes
Het UZ in Brussel heeft recent een nieuwe experimentele behandeling gelanceerd voor patiënten met type-1 diabetes. Drie patiënten kregen onderhuids een implantaat, met daarin cellen die de insulineproductie, die normaal in de pancreas moet plaatsvinden, van dat orgaan moeten overnemen.
Type-1 diabetes is een auto-immuunziekte, waarbij het eigen lichaam de bètacellen in de alvleesklier of pancreas, die de insuline produceren, vernietigt. Patiënten met type 1 diabetes kunnen niet langer insuline aanmaken en moeten daarom dagelijks insuline toegediend krijgen, levenslang. Deze behandeling met exogene insuline sluit het risico op complicaties niet uit, waarvan sommige levensbedreigend kunnen zijn. Ze vermijdt ook niet de impact van de chronische aandoening op de levenskwaliteit.
In de ingeplante capsules (PEC-Direct), ongeveer twee centimeter groot, zitten pluripotente stamcellen in een ontwikkelingsstadium, net voor ze bètacellen zouden worden. ‘Die cellen zullen zich drie tot zes maanden verder ontwikkelen’, zegt professor Bart Keymeulen (VUB), die het klinisch onderzoek leidt voor het Center for Beta Cell Therapy in Diabetes en die nauw samenwerkt met ViaCyte, het bedrijf dat de stamcelcapsules produceert.
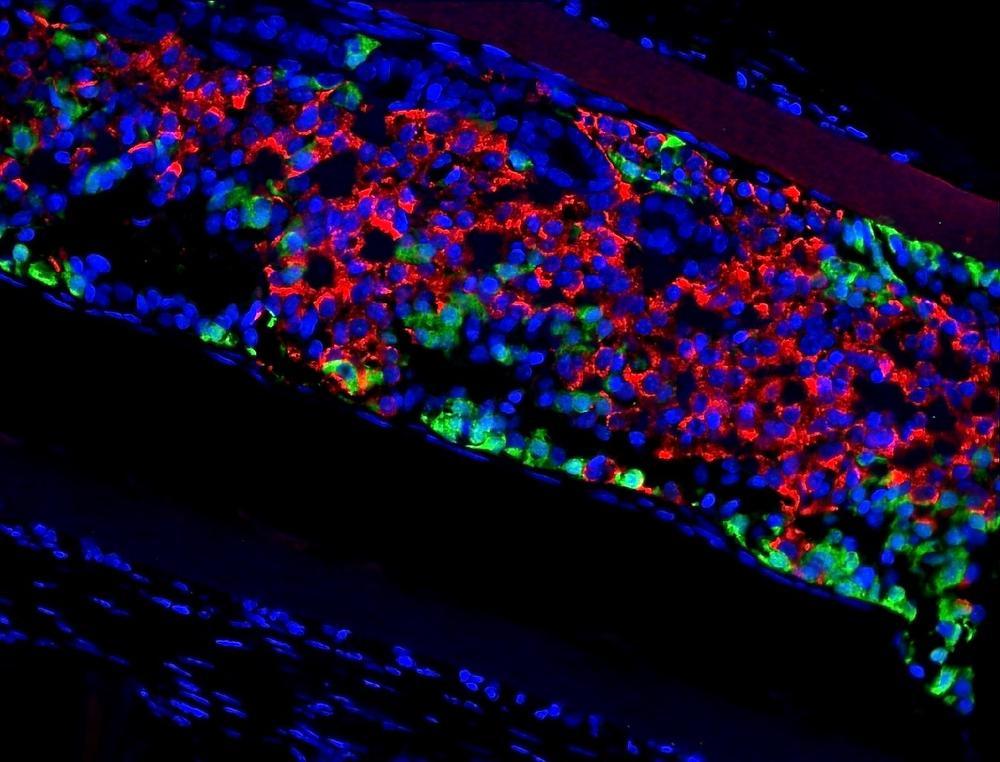
‘Een deel ervan zal zich verder ontwikkelen tot bètacellen die insuline produceren, de andere tot andere soorten endocriene cellen, die voor de productie van bijkomende nuttige hormonen kunnen zorgen.’
Auto-immuunziekte
Insuline wordt bij een gezonde mens geproduceerd door bètacellen. Die bevinden zich in kleine groepjes samen in de zogenaamde Eilandjes van Langerhans, waarin zich ook andere cellen bevinden die hormonen aanmaken. De bètacellen worden bij type-1 diabetici progressief vernietigd door het eigen immuunsysteem van de patiënt. Daardoor valt de insulineproductie stil of wordt ze serieus gereduceerd, waardoor de bloedsuikerspiegel grote sprongen maakt. Te hoge bloedsuikerspiegels leiden op termijn tot ernstige gezondheidsproblemen en te lage bloedspiegels soms zelfs tot een coma.
Voor type-1 diabetes, tot nader order een ongeneeslijke aandoening, waren er tot voor kort maar twee behandelingsmethoden. Er is enerzijds het klassieke systeem van bloedsuiker meten, en vervolgens remediëren met een aangepaste dosis insuline, die onderhuids wordt ingespoten. Anderzijds worden de voorbije jaren Eilandjes van Langerhans afkomstig van de alvleesklier of pancreas van overleden donoren getransplanteerd bij type-1 patiënten met de meest uitgesproken bloedsuikerschommelingen. Maar het aantal beschikbare alvleesklieren om de Eilandjes uit te isoleren, is beperkt en hun kwaliteit erg variabel.
Nieuwe behandelingsmogelijkheid
De therapie die nu getest wordt bij mensen, lijkt nieuwe kansen te bieden voor een genezing van type-1 diabetes.

‘De ingeplante capsules zijn een erg veilige manier om de nieuwe methode te testen’, zegt Keymeulen. ‘In de capsules zijn kleine gaatjes gemaakt waardoor er wél een uitwisseling van voedingsstoffen en zuurstof mogelijk is met de omgeving waar de capsules zijn ingeplant en er ook insuline en hormonen in de bloedbaan kunnen terechtkomen. Een goede doorbloeding rond de kapsels is essentieel voor een goede werking van de cellen. Bij proefdieren bleek dat de insulineproductie en vrijlating in de capsules de suikerwaarden in de bloedbaan volgden en dat de ingekapselde bètacellen aan het werk werden gezet bij hoge suikerwaarden.’
Momenteel is de eerste fase van het klinische onderzoek ingezet waarbij de vorming van bètacellen in de onderhuidse kapsels wordt bestudeerd. In een tweede fase wil Keymeulen met zijn team onderzoeken hoe performant de implantaten zijn, hoeveel insuline ze produceren en hoe lang ze dat blijven doen.
Fout opgemerkt of meer nieuws? Meld het hier